不妊症は基本的に他の病気と違い本人の日々の生活にはほとんど影響しません。そのため他の人には特にその苦労が分かりにくく理解されない事が多いと思います。現在は5組に1組は不妊症であると言われており、多くの方が悩まれています。
当院では不妊カウンセラーや培養士も在籍しており、体外受精から顕微授精まで幅広く不妊治療に力を入れております。
不妊症のご相談、質問は当院にお気軽にご相談ください。
不安を取り除き、明るく進んでいけるサポートを。
それが、私たちおおくま産婦人科の願いです。
不妊症とは、妊娠や出産の可能な年齢のカップルが普通に夫婦生活を営んでいるに関わらず、1年間妊娠しない状態を不妊症と定義しています。 なかなか妊娠しないのはどうして?と不妊に悩んでいる人はあなただけではありません。 不妊症はまれな疾患でなく、日本では5組に1組は不妊症と言われています。また、子供を一人生んだ後、二人目が欲しくてもなかなか子供ができない場合があります。
不妊症は、決してめずらしいことではなく、治療できないものでもありません。 不妊症の原因は男女ともに様々です。一人で悩まず、まず相談してみましょう。当クリニックでは、産婦人科医師、助産師、看護師、胚培養士の医療スタッフが産科・婦人科・不妊治療に取り組んでいます。 お気軽にご相談ください。
不妊治療は、検査をしながら段階的に行います。理想は自然妊娠ですが、原因がわからない場合や、 一般的な治療では妊娠が望めない場合は、不妊治療という選択しなければならないこともあります。 不妊治療は、長い道のりになることもありますが、まず大切なことは、夫婦ともに治療について正しく理解し、 納得して進めていくことです。 不妊治療の基本的な進め方は治療内容で詳しくご説明いたしますが、問診から検査をふまえた上で治療を行い、 その結果を見ながら進めていきます。
| 検査・診療内容 | ステップアップの目安 |
| STEP 1 不妊検査 | 初診時から随時行います。 (約1~3周期) |
| STEP 2 タイミング法 | 1~5周期を目安に行います |
| STEP 3 人工授精 | 1~5周期を目安に行います |
| STEP 4 体外受精(IVF)/顕微授精(ICSI) |
一人ひとりの状況に応じて治療していきます。
不妊症の検査は、原因別に次のような項目について調べます。
| 原因 | 検査内容 | 検査方法 |
| 排卵障害 | ちゃんと排卵しているか? | 基礎体温、ホルモン検査、超音波検査 |
| 卵管因子 | 卵管が詰まっていないか? | 子宮卵管造影検査 |
| 子宮因子 | 受精卵が着床できるか? | 超音波検査、子宮卵管造影検査 |
| 男性因子 | 卵に受精できるか? | 精液検査、性交後試験(フーナーテスト) |
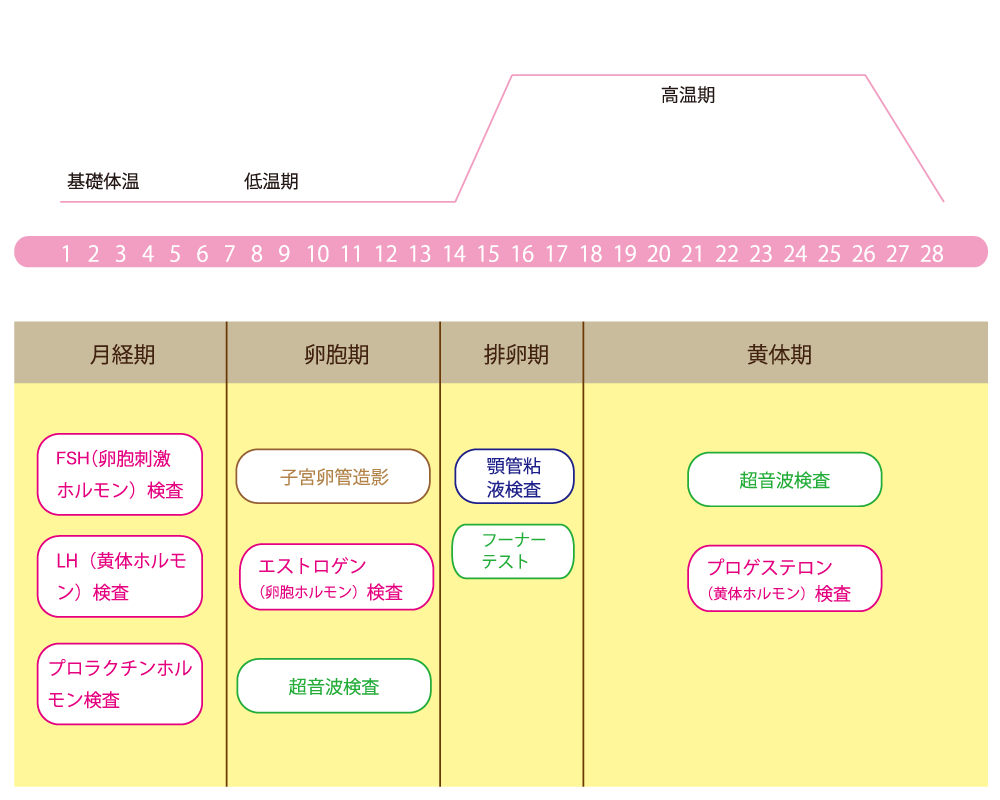
| 基礎体温 | 覚醒直後に測定します。 目が覚めた直後に、動かずに布団の中で測定します。 トイレに行った後など起床後に測定すると正確性に欠けます。 覚醒直後に布団の中で測定するためには就寝時に枕元に基礎体温計、基礎体温表、筆記用具を準備してください。 |
| ホルモン検査 | 以下の項目について血液検査を行います。 LH、FSH:卵巣が排卵するための予備機能を調べます。 PRL(プロラクチン):乳腺の発育と乳汁分泌を刺激するホルモンですが、高値の場合視床下部の刺激ホルモンを抑制して、排卵障害や黄体機能不全を招きます。 エストロゲン:卵胞で産生され、卵巣機能の評価をします。 プロゲステロン:着床が成立するのに必要なプロゲステロンが卵巣から充分に出ているかどうかを調べます。 |
| 超音波検査 | 子宮や卵巣の状態を超音波で観察します。子宮筋腫や卵巣嚢腫の診断や、卵子が入っている袋(卵胞)の発育状態のチェックに用いられます。 |
| 頚管粘液検査 | 精子が子宮内に進入するのに必要な頚管粘液が排卵の頃に充分に分泌されているかを調べます。 |
| 性交後検査 (フーナーテスト) |
通常の性交で精子が充分に子宮の中に入っているかどうか、精子と子宮の適合性を調べます。 性交後6時間~9時間の間に頚管粘液中の精子の数や運動を顕微鏡で調べます。 |
| 子宮卵管造影検査 | 子宮腔内に造影剤を注入し、造影剤が子宮から卵管を通り腹腔内に流れ出す様子をX線で観察します。 子宮内腔の形、卵管の通り具合、卵管の太さ、卵管の癒着の有無などを調べます。 |
| 精液検査 | 精液の量、精子の数、運動率を調べ男性側の不妊原因の有無を調べます。 専用の容器に採取し、常温で2時間以内にお持ちください。 基本的に、20度以下あるいは40度以上になると精子の運動率は著しく低下します。 |
| 抗ミュラー管ホルモン (AMH) |
AMHは女性の卵巣予備能を判断する検査です。治療をする際の指標となります。検査は採血にて行います。 |
| 抗精子抗体 | 抗精子抗体の値が高いと、子宮や卵管での精子の動きを止めてしまったり、受精能力を阻害します。そのため、抗精子抗体があると体外受精以外での妊娠がしにくいと考えられています。検査は採血にて行います。 |
不妊治療は、検査結果を踏まえたうえで最適な治療方法をご提案し、進めていきます。 主には、自然受精を目的とした一般不妊治療と妊娠効果を高める高度生殖医療の2つの方法があります。
不妊治療といえば、人工授精や体外受精など高額な治療を思い浮かべる方も多いかもしれませんが、「夫婦生活で自然に赤ちゃんができる」ことが理想的です。 不妊治療の方法には、大きくわけて3つのステップがあり、より自然な妊娠を促すのがこのタイミング法(タイミング指導)です。 簡単にいえば、正確に予測された排卵日にあわせて、夫婦生活(性交)を行い、自然妊娠を期待するという方法です。 しかし、ただ単にタイミングを合わせるという指導だけではありません。その一連の課程で不妊となる原因を調べ、適切な治療方法を見出すことにもつながります。 不妊原因となる明らかな症状がある場合には、問題点を補ったり、取り除いたりするための投薬治療などもあわせて行うこともあります。
不妊検査で、薬剤でカバーできる原因が見つかった場合には飲み薬などの投薬治療を行いながら、治療をステップを進めていきます。
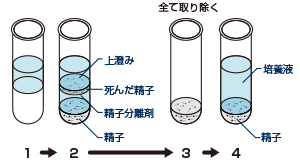
人工授精は、専用のカテーテルを使用し、排卵のタイミングに合わせて調整した精子を直接子宮内に注入して、自然な受精と着床を促します。運動が良好な精子を選別するために、精子分離剤を使用した攪拌密度勾配法と呼ばれる方法を用い精子の調整を行います。 人工授精で妊娠される方の90%は4~6回までに成功されます。その回数を目安に体外受精へステップアップすることをおすすめします。
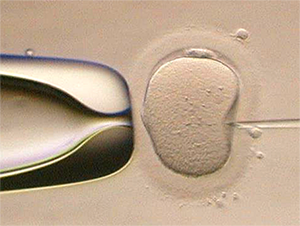
体外受精とは、体外に取り出した精子と卵子を体外で受精させることです。そして体外で培養し発育した胚を子宮に戻すことを胚移植といいます。
体外受精は以下の6つのステップで行います。
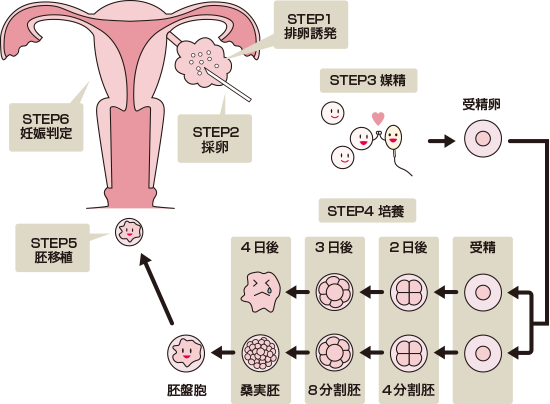
 受精卵
受精卵 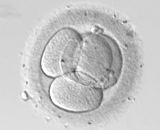 培養2日目
培養2日目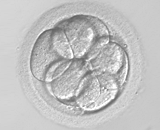 培養3日目
培養3日目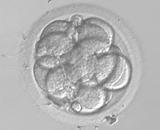 培養4日目
培養4日目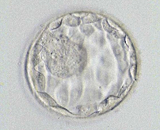 培養5日目
培養5日目受精卵は、体内と同じ環境の培養器に入れ、2日~6日間培養します。
| 採卵数に応じた加算料金 | ||
| 採卵数:0 | 9,600円 | 9,600円 |
| 採卵数:1個 | 7,200円 + 9,600円 | 16,800円 |
| 採卵数:2~5個 | 10,800円 + 9,600円 | 20,400円 |
| 採卵数:6~9個 | 16,500円 + 9,600円 | 26,100円 |
| 採卵数:10個以上 | 21,600円 + 9,600円 | 31,200円 |
| ① 体外受精 | 卵数に関わらず | 12,600円 |
| ② 顕微授精 | 実施卵数:1個 | 14,400円 |
| 実施卵数:2~5個 | 20,400円 | |
| 実施卵数:6~9個 | 30,000円 | |
| 実施卵数:10個以上 | 38,400円 |
| 実施数:1個 | 13,500円 |
| 実施数:2~5個 | 18,000円 |
| 実施数:6~9個 | 25,200円 |
| 実施数:10個以上 | 31,500円 |
| 実施数:1個 | 4,500円 |
| 実施数:2~5個 | 6,000円 |
| 実施数:6~9個 | 7,500円 |
| 実施数:10個以上 | 9,000円 |
| 新鮮胚 移植 | 22,500円 |
| 融解胚 移植 | 36,000円 |
| 保存胚数:1個 | 15,000円 |
| 保存胚数:2~5個 | 21,000円 |
| 保存胚数:保存胚数:6~9個 | 30,600円 |
| 保存胚数:10個以上 | 39,000円 |
初めての来院時に受付にて問診票をご記入頂いております。ボタンより問診票をダウンロードし、予め記入したものをお持ち頂くと受付がスムーズです。
おおくま産婦人科は、佐賀県出身のスノーボーダー加藤 彩也香 さんを応援しています。
《活動報告はこちら》